임상시험
임상시험(臨床試驗, clinical trial) 또는 임상연구는 사람을 직접 대상으로, 사람에게서 추출(또는 적출)된 검체나 사람에 대한 정보를 이용하여 이루어지는 모든 시험 또는 연구·개발 중인 신약의 사용 허가 전 그 약의 효과 및 안전성을 증명하는 과정이다. 참가자에 대한 이러한 전향적 생의학이나 행동 치료는 새로운 치료법 (신규 백신, 약물, 식이 선택, 식이 보충제, 의료 기기 등) 및 추가 연구와 비교가 필요한 이미 알려진 치료를 포함하여, 생의학 또는 행동 치료에 관한 특정 질문에 답하도록 설계되었다. 임상시험 단계는 비임상, 1상, 2상, 3상, 4상 시험으로 구분된다. 과거, 임상실험이라는 용어와 혼용되었던 적이 있으나, 현재는 임상시험으로 통일하여 사용하며 임상실험이라는 용어는 사용하지 않는다.
임상시험은 수많은 요인에 따라 비용이 꽤 들 수 있다. 임상시험은 치료의 승인이 필요한 국가에서 보건 당국과 윤리 위원회 (IRB)의 승인을 받은 후에만 실시 될 수 있다. 이 기관들은 시험의 유익성/위험성 비율을 조사 할 책임이 있다. 이 기관들의 승인이 치료가 안전하거나 유효성이 있음을 나타내는 것은 아니며, 임상시험이 수행될 수 있음을 의미한다.
제품 유형 및 개발 단계에 따라 조사자는 처음에 자원 봉사자 또는 환자를 소규모 파일럿 연구에 등록한 다음 점차적으로 대규모 비교 연구를 수행한다. 임상시험의 규모와 비용은 다양 할 수 있으며, 단일 국가 또는 여러 국가를 포함하거나 단일 연구 센터 또는 여러 센터를 포함 할 수 있다. 임상시험 설계는 결과의 과학적 타당성과 재현성을 보장하는 것을 목표로 한다.
임상시험 비용은 승인 된 약물 당 수십억 달러에 이를 수 있다. 정부 단체나 제약, 생명공학기술, 의료기기 기업이 이를 후원한다. 모니터링 및 실험실 작업과 같은 시험에 필요한 특정 기능은 임상시험 수탁 기관 (CRO) 또는 중앙 실험실과 같은 외주 파트너가 관리 할 수 있다.
인간을 대상으로 한 임상시험을 시작한 모든 약들 가운데 10%정도만이 승인된 약으로 된다.
개요[편집]
약물 시험[편집]
일부 임상시험에는 기존의 의학적 상태가 없는 건강한 대상이 포함된다. 다른 임상시험은 실험 치료를 기꺼이 시도하는 특정 건강 상태의 환자와 관련이 있다.
참가자가 재정적 보상금을 받는 건강한 자원 봉사자인 경우 그들의 목적은 아픈 참가자일 때와 다르다. 투약 기간 동안, 연구 대상은 일반적으로 1-40일 동안 감시하에 유지 된다.
일반적으로 파일럿 실험은 다음 임상시험의 설계에 대한 통찰력을 얻기 위해 수행된다.
의학적 치료를 시험하는데에는 두 가지 목표가 있다. "효능" 또는 "유효성" 이라고 하는 치료가 충분히 효과가 있는지에 대한 것과, "안전성" 이라고 불리는 충분히 안전한지에 대해 아는 것이다. 이것들이 절대적인 기준은 아니다. 안전성 및 효능은 치료가 사용되는 방법, 이용 가능한 다른 치료가 무엇이 있는지, 그리고 질병 또는 상태의 중증도와 관련하여 평가된다. 치료로 인한 유익성이 위험성보다 커야 한다. 예를 들어, 암을 치료하기 위한 많은 약물들에는 처방전 없이 구입할 수 있는 진통제에는 허용되지 않는 심각한 부작용이 있다. 하지만 암 치료 약물은 의사의 진료를 받고 사용되어 승인 되어왔으며 생명이 위급한 경우 사용된다.
미국에서는 노인이 인구의 14%를 차지하고 약물의 3분의 1 이상을 소비한다. 55 세 이상의 사람들(또는 비슷한 연령대)은 시험에서 종종 제외되는데, 이는 건강 문제와 약물 사용이 데이터 분석을 복잡하게 하고 젊은 사람들과 생리 학적 능력이 다르기 때문이다. 어린 아이들과 건강 상태가 관련이 없는 사람들도 종종 제외된다. 임산부는 종종 태아에 대한 잠재적 위험으로 인해 제외된다.
후원자는 대안에 무엇이 있는지, 신약과 기존 치료법을 비교하거나 어떤 환자 유형에 혜택이 있을지 있을지 등을 포함하여 전문 임상 연구자 패널과 함께 임상시험을 설계한다. 만일 후원자가 한 곳에서 충분한 시험 대상자를 얻을 수 없으면 다른 곳의 조사관이 연구에 참여하도록 모집된다.
임상 기간 동안, 연구자들은 미리 정해진 특징을 가진 대상을 모집하고, 치료를 관리하며, 정해진 기간 동안 대상의 건강에 관한 데이터를 수집한다. 데이터에는 활력 징후, 혈액 또는 조직에서 연구 약물의 농도, 증상의 변화 및 연구 약물이 목표로 하는 상태의 개선 또는 악화 여부와 같은 측정이 포함된다. 연구원은 시험 후원자에게 데이터를 보낸 다음 통계적 검증을 사용하여 쌓인 데이터를 분석한다.
임상시험 목표의 예로는 약물 또는 장치의 안전성 및 상대적 효과를 평가하는 것이 포함된다.
- 특정 종류의 환자
- 여러 범위의 복용양
- 새로운 지표
- 해당 상태에 대한 표준 요법과 비교하여 상태를 치료할 때의 개선된 효능에 대한 평가
- 해당 상태에 대해 둘 이상의 이미 승인 되었거나 일반적인 치료와 관련하여 연구 약물 또는 장치의 평가
대부분의 임상시험은 새로운 치료에 대한 하나의 대안을 시험하지만 일부는 3개 또는 4개로 확장되며 플라시보를 포함할 수 있다.
소규모 단일 장소 시험을 제외하고, 설계 및 목표는 임상시험 프로토콜이라는 문서에 명시되어 있다. 이 프로토콜은 시험의 "작동 매뉴얼"이며 모든 연구자가 유사한 주제에 대해 동일한 방식으로 시험을 수행하고 모든 주제에 걸쳐 데이터가 비교 가능하도록 한다.
시험은 가설을 테스트하고 결과를 엄격하게 모니터링 및 평가하도록 설계되었으므로 과학적 방법, 특히 실험 단계의 적용으로 볼 수 있다.
가장 일반적인 임상시험은 새로운 의약품, 의료 기기(예 : 새로운 catheter), 생물학적 제제, 심리 치료 또는 기타 치료를 평가한다. 국가 규제 기관이 혁신 마케팅을 승인하기 전에 임상시험이 필요할 수 있다.
장치 시험[편집]
약물과 마찬가지로 미국의 의료 기기 제조업체는 시판 전 승인을 위해 임상시험을 실시해야 한다. 장치 시험은 새로운 장치를 확립된 요법과 비교하거나 유사한 장치를 서로 비교할 수 있다. 전자의 예로 혈관 수술 분야에서 복부 대동맥류 치료를 위한 개복 대 혈관내 수선 (OVER trial, Open Versus Endovascular Repair trial) 이 있는데, 이는 오래된 대동맥 개복술을 새로운 혈관 내 동맥류 수술 장치와 비교 한 것이다. 후자의 예로는 성인 여성의 요실금 조절에 사용되는 기계 장치에 대한 임상시험이 있다.
절차 시험[편집]
약물과 유사하게, 의학적 또는 외과적 수술은 임상시험을 받을 수 있는데, 외과적 치료를 위한 사례-대조 연구가 이에 해당한다.
역사[편집]
임상시험의 개념은 고대부터 있었다. 다니엘서 1장 12절부터 15절까지를 예로 들면, 임금의 고기를 10일 간 섭취하는 그룹과 그렇지 않는 그룹으로 나누어 실험을 계획한 것을 기술하고 있다. 페르시아 물리학자 이븐 시나는 《The Canon of Medicine》(1025년)에서 약과 물질의 효능을 결정하는 유사한 충고를 하였다.
발달[편집]
초기에 의료 실험이 종종 행해졌지만, 치료 효능 입증을 정확하게 비교하기 위한 대조군 설정이 미비했다. 예를 들어, 천연두 예방을 위해 접종 (Variolation이라고 함)을 도입하기 위해 캠페인을 했던 Lady Mary Wortley Montagu는 사형을 선고 받은 수감자 7명에게 그들의 목숨을 바치는 대가로 접종을 했다. 그들은 살았고 천연두가 줄지는 않았지만, 이 결과가 접종때문인지 다른 요인에 의한 것인지 평가할 대조군이 없었다. 에드워드 제너가 천연두 백신에 대해 수행한 비슷한 실험에도 개념적으로 동일한 문제가 있었다.
임상시험이라고 할 수 있는 첫 시험이 의사 James Lind에 의해서 수행됐다. 현재 비타민 C 결핍에 의해 발생한다고 알려진 괴혈병이 종종 장거리 항해를 하는 승무원의 건강에 심각한 영향을 끼쳤다. 1740년에 Anson의 주항이 유럽에서 큰 관심을 끌었는데, 1900명 중 1400명이 사망했으며, 대부분이 괴혈병에 걸린 것으로 추정됐다. 영국 동인도 회사의 영국 군의관인 John Woodall이 17세기부터 감귤류(감귤류가 괴혈병 치료에 효과가 있음)를 섭취하도록 권유했지만 널리 사용되지는 않았다.
Lind는 1747년에 최초로 체계적인 임상시험을 수행했다. 그는 배 내부에서 괴혈병에 이미 시달리고 있었던 때로부터 2 개월 후 실험에서 산성이 있는 건강 보조 식품을 포함시켰다. 그는 괴혈병에 걸린 열 두명의 선원들을 두 명씩 여섯 그룹으로 나누었다. 그들은 모두 같은 식이요법을 받았지만, 첫 번째 그룹은 사분의 1의 사과주, 두 번째 그룹은 25 방울의 비트리올(황산) 엘릭서, 세 번째 그룹은 여섯 스푼의 식초, 네 번째 그룹은 반 파인트의 바닷물, 다섯 번째 그룹은 두 개의 오렌지와 한 개의 레몬, 마지막 그룹은 보리수 한 잔에 매운 풀을 매일 받았다. 다섯 번째 그룹은 과일이 다 떨어져서 6일 후에 치료가 중단되었지만, 치료 후 선원 한 명은 근무하기에 적합해졌고, 다른 한 명도 거의 회복이 되었다. 이 외에는 첫 번째 그룹에서만 치료에 효과를 보였다.
1750년 이후, 연구는 현대적인 형태를 갖추기 시작했다. John Haygarth는 그의 유명한 연구인 Perkin's tractors라고 불리는 효과가 없는 치료법을 가지고 플라시보 효과를 정확하게 식별하기 위한 대조군의 중요성에 대해 이야기 했다. 그에 대한 추후 연구는 1860년대에 저명한 의사인 제 1대 남작 Wlliam Gull 경이 수행했다.
런던의 가이 병원에서 근무했던 Frederick Akbar Mahomed (d. 1884)는 이차성 고혈압으로 인한 만성 신장증을 현재 우리가 부르는 본태성 고혈압과 분리함으로써 임상시험 과정에 상당한 공헌을 했다. 또한 그는 영국 의료 협회에 Collective Investigation Record를 설립했다. 이 기관은 병원 밖에서 진료하는 의사로부터 데이터를 수집하고 현대 공동 임상시험의 선구자가 된다.
현대 임상시험[편집]

Ronald A. Fisher 경은 농업 분야의 Rothamsted experimental station에서 일하면서 1920년대에 올바른 실험 설계를 위한 정확한 방법론으로써 실험 설계의 원칙 을 개발했다. 그의 주요 아이디어에는 아래와 같은 것들이 있다. 무작위화, 즉 실험을 위해 다른 그룹에 무작위로 개인을 할당하는 것이다; 반복, 불확실성을 줄이기 위해 측정을 반복하고 실험을 반복하여 차이에 대한 원인을 확인한다; 차단, 실험 단위를 서로 유사한 단위 그룹으로 배열하여 관련없는 변동 원인을 줄인다; 요인 실험, 여러 독립 요인의 영향과 가능한 상호 작용을 평가하는데 효율적이다.
영국 의학 연구 위원회(British Medical Research Council)는 1930년대에 공식적으로 임상시험의 중요성을 인정했다. 이사회는 질병 치료에 실험적 근거로 가치가 있으리라 생각되는 제품에 대해 적절하게 통제된 임상시험의 정립을 돕고 조언하기 위한치료 임상시험 위원회를 설립했다.
최초의 무작위 치료 시험은 MRC 결핵 연구 부서의 Geoffrey Marshall 경 (1877-1982) 에 의해 수행됐다. 1946년에서 1947년 사이에 수행됐던 이 시험은 폐결핵 치료에 대한 화학적 스트렙토마이신의 효능을 테스트하기 위함이었다. 시험은 이중 블라인드와 위약 대조군을 두어 수행됐다.
임상시험 방법론은 스트렙토마이신 시험에 관여했던 Austin Bradford Hill 경에 의해 더 개발됐다. 1920년대부터 Hill 은 유명한 수학자인 Karl Pearson의 강의에 참석하여 의학에 통계학을 적용했다. 그는 흡연과 폐암의 상관 관계에 관해 Richard Doll과 공동으로 수행한 획기적인 연구로 유명해졌다. 그들은 1950년에 사례-대조 연구를 수행했는데, 이는 폐암 환자를 대조군과 비교하고 흡연 습관과 건강에 관한 광범위한 문제에 대해 장기 전향적 연구를 시작했다. 여기에는 몇 년에 걸쳐 30,000명 이상의 의사들의 흡연 습관과 건강 연구가 포함되었다. Royal Society에 선출된 그의 증명서에서는 그를 "...현재 새로운 치료제 및 예방제 평가에 국내 및 국제적으로 의학에서 사용되는 정확한 실험 방법 개발의 리더" 라고 칭했다.
국제적 임상시험의 날은 5월 20일이다.
단계[편집]
신약을 개발하기 위해서는 먼저 기초탐색 및 원천기술 연구 단계와 개발 후보 물질을 선정하는 단계가 선행된다. 이후 신약과 관련된 임상시험 단계는 일반적으로 5 단계로 분류된다. 약물 승인 과정의 각 단계는 별도의 임상시험으로 처리된다. 약물 개발 과정은 일반적으로 임상 I-IV 단계를 수 십년에 걸쳐 진행되며 대개 10년 이상이 소요된다. 약물이 임상 I, II 및 III 단계를 성공적으로 통과하면 일반적으로 일반인에게 사용하도록 국가 규제 기관의 승인을 받는다. 임상 IV 단계 시험은 새롭게 승인된 약물, 진단 또는 장치가 시판된 후에 수행되어 위험성이나 유익성 또는 최상의 용도에 대한 평가를 제공한다.
비임상시험[편집]
비임상 시험은 새로 개발한 신약후보물질을 사람에게 사용하기 전에 동물에게 사용하여 부작용이나 독성, 효과 등을 알아보는 시험이다. 약물이 체내에 어떻게 흡수되어 분포되고 배설되는가를 연구하는 체내동태연구와 약효약리연구가 수행된다. 그 후 동물실험을 통해 시험약이 지니는 부작용 및 독성을 검색하는 안전성 평가가 실시된다. 임상시험(인간 대상)이 시작되기 전에 진행하는 중요한 단계이며, 중요한 타당성, 반복 테스트 및 약물 안전성 데이터가 수집된다. 비임상 연구의 주요 목표는 최초 시험의 안전 용량을 결정하고 제품의 안전성 프로파일을 평가하는 것이다. 제품에는 새로운 의료 기기, 약물, 유전자 치료 솔루션 및 진단 도구가 포함될 수 있다.
평균적으로 비임상 개발 단계에서 약물 발견에 들어가는 5,000개의 화합물 중 하나만이 승인된 약물이 된다.
이러한 연구에서 수집한 정보는 인간에서 안전한 임상시험을 진행할 수 있기 때문에 중요하다. 일반적으로 약물 개발 연구에서 동물 테스트는 두 종의 동물이 포함된다. 영장류와 돼지도 사용되지만 가장 일반적으로 사용되는 모델은 쥐과와 개과이다.
제1상 임상시험[편집]
약물의 안전성을 평가하는 것이 목적인 단계이다. 안전성을 평가하고 안전한 복용량 범위를 결정하며 부작용을 식별하기 위해 소규모(일반적으로 20-100명)의 건강한 지원자를 대상으로 시험한다. 앞서 수행된 비임상 시험 단계에서 독성 시험 등 비임상 시험 결과가 유효한 경우, 시험약을 최초로 사람에 적용하는 단계이다. 건강한 지원자 또는 약물군에 따른 적응환자를 대상으로 부작용 및 약물의 체내 동태 등 안전성 확인에 중점을 두고 실시한다.
제2상 임상시험[편집]
제 2상 임상시험은 임상시험용 의약품이 기대된 작용기전(mechanism)에 따라 작용되는지 검토하고, 의약품을 사용에 있어서 최적 용량(dose strength)과 투약방법(schedules)을 분석한다. 임상 IIa에서는 약물 후보(연구중인 질병을 가진 환자 수십명에서 100명을 대상으로)의 효능에 대한 "개념 증명"을 확립하며, 임상 IIb 단계는 "용량 찾기"(또는 "용량-범위") 단계로, 더 큰 치료 그룹(일반적으로 100–300명)을 대상으로 한 연구에서 안전성에 대한 추가 모니터링과 함께 약물 부작용을 최소화하면서 치료 효과를 나타내는 최적의 용량을 결정하는 단계이다. "소수의 환자들을 대상으로 한 임상시험"이라고 보도되기도 한다.
제3상 임상시험[편집]
안전성 및 효능의 최종 확인 단계이다. 제3상 임상시험은 대규모 환자를 대상으로 하는 시험으로 연구자는 후보의약품의 안전성과 유효성 및 전체적인 benefit-risk 관계에 대한 통계학적으로 유의한 데이터(significant data)를 만들기 위해서 약 1,000명에서 5,000명의 환자를 대상으로 연구가 실시된다. 이 단계는 의약품으로서 안전성과 유효성 여부결정의 핵심단계로서 적정한 의약품 사용을 보증하기 위한 다른 의약품과 상호작용 정보 등 표시사항의 기초가 된다. 임상시험동안 실생산 규모의 생산계획, 식약청에 품목허가를 받기 위해 필요하고 복잡한 서류준비 등을 위한 품질등에 관한 중요한 연구가 많이 수행된다. 유효물질 수준에서 5,000개에서 10,000개의 화합물이 연구개발(R&D)의 파이프라인으로 들어가지만 전임상단계에서 약 250개의 연구를 거쳐 결국 1개의 승인을 받게 된다.이러한 신약개발 과정을 거쳐 환자가 이용할 수 있을 때까지 소요되는 기간과 비용은 약 10년~15년의 연구개발기간과 비용은 800백만달러에서 13억달러($1.3 billion)이상으로 추정하고 있다.
대규모로 진행되다 보니 전체 신약개발 비용의 70% 이상이 3상 시험에 소요된다.
제4상 임상시험[편집]
시판 후에도 장기 투여 부작용등 안정성 조사, 신 적응적, 부가적인 임상시험 및 약물경제학(Pharmacoeconomics)적 임상시험이다. 임상 4상을 시판후 조사(PMS, Post Marcket Surveillance)라고 한다. 2년 정도 평가한다.
임상시험 설계[편집]
증거에 기반한 시험에서 근본적인 차이점은 관찰 연구와 무작위 대조 시험 사이에 있다. 코호트 연구 및 사례-대조 연구와 같은 역학 관찰 연구 유형은 무작위 대조 시험보다 덜 강력한 증거를 제공한다. 관찰 연구에서, 연구자들은 참가자들이 받은 치료와 그들의 건강 상태 사이의 연관성을 설계와 해석에 있을 수 있는 상당한 오류와 함께 회고적으로 평가한다.
무작위 대조 시험은 연구 치료가 인간 건강에 영향을 미친다는 강력한 증거를 제공 할 수 있다.
현재 일부 2상 및 3상 약물 시험은 무작위, 이중 블라인드 및 위약 대조로 설계되어 있다.
- 무작위 : 각 연구 대상은 연구 치료제 또는 위약을 받도록 무작위로 배정 된다.
- 블라인드 : 연구에 참여한 피험자들은 그들이 받는 연구 치료법을 모른다. 연구가 이중 블라인드인 경우, 연구자들 또한 피험자가 어떤 치료를 받는지 모른다. 이 시험의 의도는 연구자들이 두 그룹을 다르게 취급하지 못하도록 하기 위한 것이다. "이중 더미 (double-dummy)" 설계라고 불리는 이중 블라인드 연구 형태는 편견에 대비할 수 있게 한다. 이러한 종류의 연구에서, 모든 환자에게 교대 기간에 위약 및 활성 약물이이 모두 제공된다.
- 위약 대조 : 위약(가짜 치료)을 사용하면 연구자들은 연구 치료 효과를 위약 효과와 분리 할 수 있다.
소수의 피험자에 대한 임상 연구는 단일 연구자 또는 소수의 연구자 그룹에 의해 "sponsor"가 될 수 있으며, 보다 포괄적인 무작위 대조 시험을 위해 연구를 확장하기 위한 타당성이나 간단한 질문을 테스트하도록 설계되어 있다.
활성 대조군 연구[편집]
많은 경우에, 질병을 앓고 있는 사람에게 위약을 제공하는 것은 비윤리적 일 수 있다. 이를 해결하기 위해 "active comparator" ("액티브 컨트롤"이라고도 함) 시험을 수행하는 것이 일반적인 관행이되었다. 활성 대조군을 사용한 시험에서, 대상체는 실험 치료 또는 이전에 승인된 효과가 알려진 치료를 받는다
마스터 프로토콜[편집]
이러한 연구에서 여러 실험 치료가 단일 시험에서 테스트된다. 유전자 검사를 통해 연구원은 유전자 프로파일에 따라 환자를 그룹화하고 해당 프로파일을 기반으로 약물을 해당 그룹에 전달하고 결과를 비교할 수 있다. 여러 회사가 참여할 수 있으며 각각 다른 약을 가져온다. 그러한 접근법의 처음은 squamous cell cancer를 표적으로 하며, 이는 환자마다 다양한 유전자 파괴를 포함한다. Amgen, AstraZeneca 및 Pfizer 가 최초로 후기 단계 시험에서 함께 일한 적이 있다. 게놈 프로파일이 시험 약물과 일치하지 않는 환자는 암을 공격하게끔 면역계를 자극하도록 설계된 약물을 받는다.
설계 특징[편집]
사전 동의[편집]
임상시험은 연구 대상을 모집하여 "사전 동의"를 나타내는 문서에 서명한다. 이 문서에는 목적, 기간, 필수 절차, 위험, 잠재적 혜택, 주요 연락처 및 기관 요구 사항과 같은 세부 정보가 포함되어 있다. 그런 다음 참가자는 문서에 서명 여부를 결정한다. 문서는 계약서가 아니므로 참가자는 언제든지 불이익 없이 철회 할 수 있다.
사전 동의는 참여 여부를 결정하기 이전에 참가자에게 주요 사실에 대해 고지하는 법적 절차이다. 연구자들은 대상이 이해할 수 있는 용어로 연구의 세부 사항을 설명한다. 정보는 참가자의 모국어로 제공된다. 일반적으로 아동은 사전 동의를 자율적으로 제공 할 수 없지만 연령 및 기타 요인에 따라 사전 동의를 제공해야 할 수도 있다.
통계적 검정력[편집]
임의의 임상시험에서, 샘플 크기로도 불리는 대상의 수는 치료의 영향을 신뢰성있게 검출하고 측정하는 능력에 큰 영향을 미친다. 이 능력은 "검정력"으로 설명되며, 연구를 시작하기 전에 연구가 비용 대비 가치가 있는지 알아 내기 위해 계산해야 한다. 일반적으로 표본 크기가 클수록 통계적 검정력과 비용도 증가한다.
통계적 검정력은 치료군과 대조군 사이의 특정 크기(또는 더 큰)의 차이를 발견하는 시험의 능력을 추정한다. 예를 들어, 각 군에서 100명의 환자를 대상으로 지질 강하제 대 위약의 시험을 수행했을 때 10 mg/dL 혹은 그 이상의 용량을 받은 시험군과 위약군 간의 차이를 검출하기 위해 0.90의 검정력을 가질 수 있지만 6 mg/dL 을 투여 받은 경우 각 군에서 차이를 검출하기 위해서는 오직 0.70의 검정력만 갖는다.
위약군[편집]
치료를 제공하는 것만으로는 비특이적 효과가 있을 수 있다. 이러한 비특이적 효과는 위약만을 받는 환자를 포함시킴으로써 통제된다. 피실험자는 자신이 속한 그룹에 알리지 않고 무작위로 할당된다. 많은 임상시험은 이중 블라인드로 연구자들은 어떤 그룹에 피험자가 할당되는지 알 수 없다.
만약 피실험자를 위약 그룹에 배정하는 것이 그들이 받을 수 있는 최상의 치료를 받을 권리를 침해한다면, 윤리적 문제를 야기 할 수 있다. 헬싱키 선언은 이러한 문제에 대한 지침을 제공한다.
기간[편집]
임상시험은 새로운 치료법을 개발하는 연구의 일부일 뿐이다. 예를 들어, 임상시험을 받기 전에 실험실(세포 및 동물 연구)에서 잠재적 약물을 먼저 발견하고, 정제, 특성화 및 테스트 해야한다. 약 1,000가지의 잠재적 약물이 하나만 임상시험에서 테스트되는 시점에 도달하기 전에 전부 테스트된다. 예를 들어, 새로운 암 약물은 임상시험을 하기 전에 평균적으로 6년 동안 연구됐다. 그러나 새로운 암 약물을 이용 가능하도록 하기까지 정체되는 주된 이유는 임상시험 자체를 완료하는 데 걸리는 시간때문이었다. 암 치료제가 임상시험에 들어간 시점부터 일반인에게 판매되기 위해 규제 기관으로부터 승인을 받을 때까지 평균 8년이 경과했다. 다른 질병에 대한 약물 또한 비슷한 타임 라인을 가지고 있다.
임상시험이 몇 년 동안 지속되는 몇 가지 이유 :
- 암과 같은 만성 질환의 경우 암 치료가 환자에게 영향을 미치는지 확인하는 데 몇 년이 아니라 몇 달이 걸린다.
- 강력한 효과가 없을 것으로 예상되는 약물의 경우( '임의' 효과를 관찰하기 위해 많은 수의 환자를 모집해야 함을 의미) 약물의 효과를 테스트 하기에 충분한 환자를 모집(예 : 통계적 검정력을 얻는 것)하는 데 몇 년이 걸릴 수 있다.
- 대상 질병 상태가 있는 특정 사람만 각 임상시험에 참여할 수 있다. 이러한 특정 환자를 치료하는 연구원은 시험에 참여해야 한다. 그런 다음 바람직한 환자를 식별하고 임상시험 참여에 대한 환자 또는 가족의 동의를 얻어야한다.
또한 임상시험에는 임상시험에 참여한 사람들에 대한 연구 후 추적 기간이 몇 개월에서 몇 년으로 연장되어 소위 "확장 단계(extension phase)"가 포함되는데, 이는 치료의 장기적인 영향을 확인하는 것을 목표로 한다.
연구를 완료하는 데 가장 큰 장벽은 참여자들이 부족하다는 것이다. 모든 약물 및 많은 장치 시험은 모집단의 하위 집합을 대상으로 하므로 모든 사람이 참여할 수 있는 것은 아니다. 일부 약물 시험에서는 환자가 질병 특성에 대해 특이한 조합을 가질 것을 요구한다. 적절한 환자를 찾아서 동의를 얻는 것은 어려운 일이다. 특히 직접적인 혜택이 없는 경우(환자가 보상을 지불 받지 않거나, 연구 약물이 아직 효과가 입증되지 않았거나, 환자가 위약을 받을 수 있기 때문에) 그렇다. 암 환자의 경우, 암을 가진 성인의 5% 미만이 약물 시험에 참여할 것이다. 미국 제약 연구 및 제조업체(PhRMA)에 따르면 2005년에 약 400종의 암 의약품이 임상시험에서 테스트되고 있다. 이 약들이 모두 유용한 것은 아니지만 참가자가 너무 적어서 이 약물들은 승인을 받기까지 지연 될 수 있다. 계절성 영향(공기 알레르기, 계절성 정서 장애, 인플루엔자 및 피부병 등)에 대한 가능성이 있는 임상시험의 경우, 약물 시험으이 진행 가능한 일 년 중 한정된 동안에만(예 : 봄철 꽃가루 알레르기) 연구가 수행될 수 있다.
신약이 포함되지 않은 임상시험은 일반적으로 기간이 훨씬 짧다. (Nurses' Health Study와 같은 역학 연구는 예외).
임상시험 부작용 사례(side effects of clinical trials)[편집]
탈리도마이드 스캔들[편집]
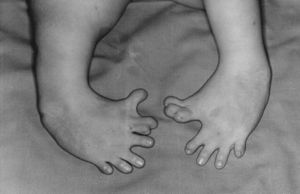
"독일 그뤼넨탈 사는 1957년 탈리도마이드(N-프타릴글루탐산아미드)를 ‘콘테르간’이라는 이름의 임부 입덧방지/수면제로 출시했다. 탈리도마이드는 동물실험에서 어떠한 부작용도 보이지 않았기에, 그뤼넨탈 사는 임상시험을 거치지 않았음에도 ‘무독성’ 제품이라고 광고했고, 전세계의 많은 임부들이 이를 복용했다. 그런데 이 약을 복용한 임부들에게서 사지가 없거나 짧은(해표지증) 신생아들이 태어났다. 게다가 이 아이들에게서는 해표지증 이외에도 단지증, 심장 기형, 뇌 손상, 시력.청력 상실, 자폐증 등의 부작용도 나타났고, 생존률 자체도 낮았다. 이렇게 태어난 아이들을 탈리도마이드 베이비(Thalidomide Baby)라고 불렀다. 1962년 최종적으로 판매금지될 때까지 5년간 사용된 탈리도마이드로 인해, 전세계 48개국에서 1만 2천여 명 이상의 기형아가 태어났다. 이 사건은 ‘콘테르간 스캔들’이라고 불리며 최악의 약해사고로 현대의학사에 기록되었다."
긴급사용승인[편집]
미국 FDA는 긴급사용승인(EUA, Emergency Use Authorization)이란 제도를 통해, 임상3상까지 마치지 못한 신약을 임시로 시판허가한다.
2020년 3월 28일, 미국 FDA가 국가 전략비축물자(SNS)로 기증된 황산 히드록시클로로퀸 및 인산 클로로퀸 제제들을 코로나19로 입원한 일부 환자들에게 공급해 사용될 수 있도록 긴급사용승인(EUA) 결정을 내렸다.
FDA는 EUA의 심사기간에 대해서는 따로 규정을 두지 않고 있지만, 긴급 사용 승인(EUA)을 준비하는데 약 15일(15 business days) 정도면 충분하다. 외국의 제약회사가 신약을 미국의 임상시험 연구소에 보내고, 미국 연구소가 15일 정도 시범사용을 한 후에, FDA가 EUA 결정을 한다.
참고자료[편집]
- 〈임상시험〉, 《위키백과》
같이 보기[편집]

 위키원
위키원